Cukrzyca to choroba przewlekła, która wymaga stałej uwagi i odpowiedniego leczenia. W Polsce dostępna jest szeroka gama terapii farmakologicznych, od leków o ugruntowanej pozycji po innowacyjne rozwiązania, które znacząco poprawiają jakość życia pacjentów. Ten przewodnik ma na celu przybliżenie Ci kluczowych informacji o lekach stosowanych w leczeniu cukrzycy, ich mechanizmach działania, różnicach, potencjalnych skutkach ubocznych oraz dostępności, abyś mógł lepiej zrozumieć dostępne opcje terapeutyczne i świadomie rozmawiać o leczeniu ze swoim lekarzem.
Leki na cukrzycę w Polsce: kompleksowy przewodnik po dostępnych terapiach
- Metformina pozostaje lekiem pierwszego wyboru w cukrzycy typu 2, cenionym za skuteczność, bezpieczeństwo i korzyści sercowo-naczyniowe.
- Nowoczesne terapie, takie jak analogi GLP-1 i flozyny, oferują nie tylko kontrolę glikemii, ale także udowodnione korzyści dla serca, nerek i wsparcie w redukcji masy ciała.
- Leczenie cukrzycy typu 1 opiera się na insulinoterapii, z wykorzystaniem różnych rodzajów insulin (długo- i szybkodziałających) oraz nowoczesnych technologii, takich jak pompy insulinowe.
- W Polsce wiele leków przeciwcukrzycowych, w tym nowoczesne, jest objętych refundacją, choć często z określonymi kryteriami dostępu.
- Starsze grupy leków doustnych, takie jak pochodne sulfonylomocznika i gliptyny, są nadal stosowane, często w terapiach skojarzonych.
- Zrozumienie potencjalnych skutków ubocznych i otwarta komunikacja z lekarzem są kluczowe dla bezpieczeństwa i efektywności terapii.
Cukrzyca typu 1 a typu 2: kluczowe różnice w podejściu do leczenia
Fundamentalna różnica między cukrzycą typu 1 a typem 2 leży w mechanizmie powstawania choroby. W cukrzycy typu 1 układ odpornościowy niszczy komórki beta trzustki odpowiedzialne za produkcję insuliny, co prowadzi do jej bezwzględnego niedoboru. Dlatego też leczenie opiera się wyłącznie na podawaniu insuliny. Z kolei w cukrzycy typu 2 dochodzi do insulinooporności (komórki organizmu słabiej reagują na insulinę) i/lub względnego niedoboru insuliny. W tym przypadku początkowo stosuje się leki doustne lub inne preparaty iniekcyjne, a insulina jest wprowadzana w bardziej zaawansowanych stadiach choroby. Ten podstawowy podział leków doustne leki przeciwcukrzycowe głównie dla typu 2 i insuliny dla typu 1 determinuje odmienne ścieżki terapeutyczne.
Indywidualne podejście: dlaczego nie ma jednego "najlepszego" leku dla każdego?
Każdy pacjent z cukrzycą jest inny, a terapia musi być ściśle dopasowana do jego indywidualnych potrzeb. Decyzja o wyborze leku zależy od wielu czynników: typu cukrzycy, jej zaawansowania, obecności innych chorób (takich jak choroby serca, nerek czy wątroby), wieku pacjenta, jego stylu życia, a także preferencji i możliwości finansowych. Nie istnieje jeden "najlepszy" lek dla wszystkich. To, co doskonale sprawdza się u jednej osoby, u innej może być mniej skuteczne lub wiązać się z niepożądanymi efektami. Dlatego tak ważna jest ścisła współpraca z lekarzem, który na podstawie pełnego obrazu klinicznego dobierze najodpowiedniejszą terapię.
Rola samokontroli i stylu życia w skuteczności farmakoterapii
Nawet najnowocześniejsze leki nie przyniosą optymalnych rezultatów bez zaangażowania pacjenta w proces leczenia. Zdrowy styl życia, obejmujący zbilansowaną dietę, regularną aktywność fizyczną i systematyczne monitorowanie poziomu glukozy we krwi, stanowi fundament skutecznej terapii cukrzycy. Te elementy nie tylko wspierają działanie farmakoterapii, ale często pozwalają na zmniejszenie dawek leków lub nawet ich odstawienie (w przypadku cukrzycy typu 2). Pamiętaj, że leki i styl życia działają synergicznie wzajemnie się uzupełniając.
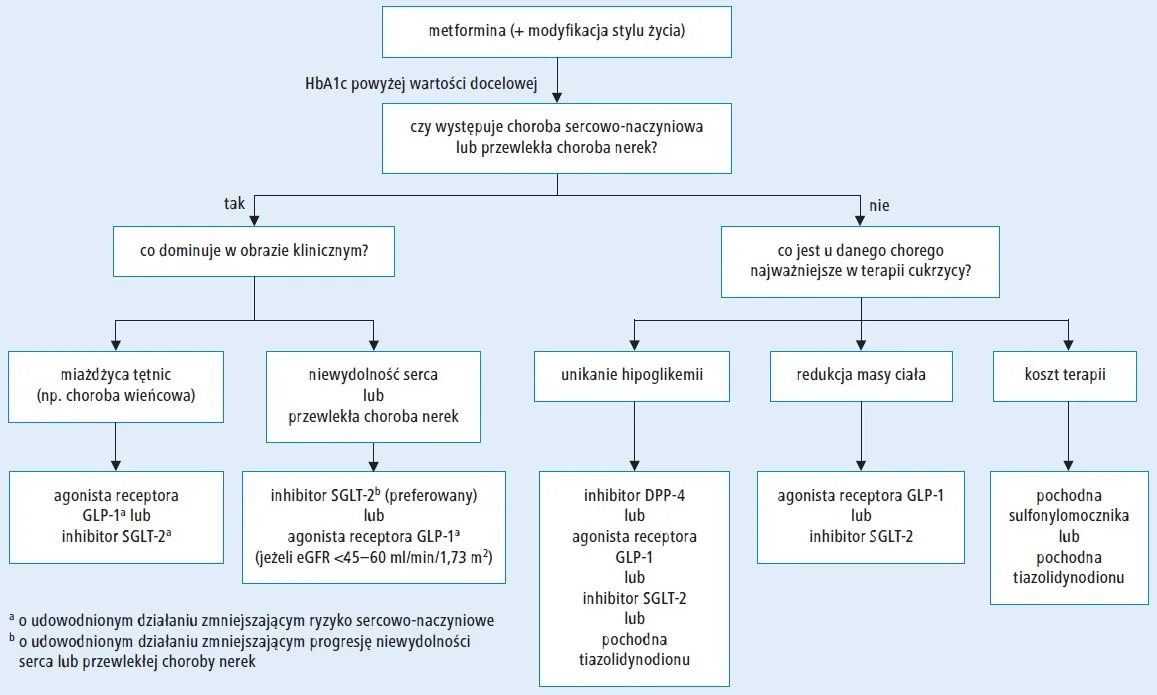
Mapa leków w cukrzycy typu 2: od fundamentów po najnowsze odkrycia
Metformina: dlaczego wciąż jest lekiem pierwszego wyboru?
Metformina to prawdziwy filar w leczeniu cukrzycy typu 2, stosowany na całym świecie i w Polsce od lat. Jej główny mechanizm działania polega na zmniejszeniu produkcji glukozy w wątrobie oraz zwiększeniu wrażliwości tkanek obwodowych na insulinę. Jest ceniona za wysoką skuteczność w obniżaniu poziomu cukru, dobrą tolerancję, niski koszt oraz udowodnione korzyści sercowo-naczyniowe, które mogą zmniejszać ryzyko zawału czy udaru. Najczęstsze działania niepożądane dotyczą układu pokarmowego nudności, biegunki czy bóle brzucha które zazwyczaj ustępują po pewnym czasie lub przy odpowiednim dawkowaniu.
Pochodne sulfonylomocznika: kiedy lekarz może je przepisać?
Pochodne sulfonylomocznika działają poprzez stymulację komórek beta trzustki do wydzielania większej ilości insuliny. Choć są skuteczne w obniżaniu poziomu glukozy, ich stosowanie wiąże się z ryzykiem hipoglikemii (zbyt niskiego poziomu cukru we krwi), zwłaszcza jeśli posiłki są pomijane lub spożywane z opóźnieniem. Mogą również prowadzić do przyrostu masy ciała. Z tego powodu często są przepisywane jako leki drugiego lub trzeciego rzutu, zazwyczaj w połączeniu z metforminą, gdy inne terapie nie przynoszą wystarczających efektów.
Inhibitory DPP-4 (gliptyny): delikatne wsparcie w kontroli glikemii
Gliptyny to grupa leków, która działa poprzez zwiększenie stężenia naturalnych hormonów inkretynowych (GLP-1 i GIP) w organizmie. Hormony te stymulują wydzielanie insuliny tylko wtedy, gdy poziom glukozy jest podwyższony, co minimalizuje ryzyko hipoglikemii. Gliptyny są dobrze tolerowane, mają neutralny wpływ na masę ciała i są często stosowane w terapiach skojarzonych z metforminą lub innymi lekami doustnymi. Ich działanie jest łagodniejsze w porównaniu do pochodnych sulfonylomocznika.
Prawdziwa rewolucja w leczeniu: nowoczesne grupy leków, które zmieniają wszystko
W ostatnich latach obserwujemy prawdziwy przełom w leczeniu cukrzycy typu 2 dzięki wprowadzeniu dwóch innowacyjnych grup leków: analogów GLP-1 i flozyn (inhibitorów SGLT2). Te terapie oferują znacznie więcej niż tylko kontrolę poziomu cukru niosą ze sobą udowodnione korzyści dla układu sercowo-naczyniowego, nerek, a także wspierają redukcję masy ciała, co jest niezwykle ważne dla wielu pacjentów z tą chorobą.
Analogi GLP-1: więcej niż tylko kontrola cukru, jak działają i dla kogo są przeznaczone?
Mechanizm działania: jak naśladują naturalne hormony?
Analogi GLP-1 to leki, które naśladują działanie naturalnych hormonów inkretynowych produkowanych w jelitach po posiłku. Ich działanie jest wielokierunkowe: stymulują trzustkę do wydzielania insuliny w sposób zależny od poziomu glukozy (co zmniejsza ryzyko hipoglikemii), hamują wydzielanie glukagonu (hormonu podnoszącego poziom cukru), spowalniają opróżnianie żołądka (co przyczynia się do uczucia sytości) i zmniejszają apetyt. Dzięki temu skutecznie obniżają poziom cukru we krwi.
Korzyści pozaglikemiczne: wsparcie w redukcji masy ciała i ochronie serca
- Znacząca redukcja masy ciała: Leki te często prowadzą do zauważalnej utraty wagi, co jest kluczowe dla wielu pacjentów z cukrzycą typu 2, u których nadwaga lub otyłość są istotnym problemem.
- Ochrona sercowo-naczyniowa: Badania wykazały, że analogi GLP-1 zmniejszają ryzyko wystąpienia poważnych zdarzeń sercowo-naczyniowych, takich jak zawał serca czy udar mózgu, u pacjentów z cukrzycą i istniejącymi chorobami serca.
Dostępność i refundacja w Polsce: co musisz wiedzieć?
Analogi GLP-1 zdobywają coraz większą popularność w Polsce, a ich dostępność w ramach refundacji stopniowo się poprawia. Choć nadal istnieją kryteria kwalifikacji do refundacji, które często dotyczą pacjentów z wysokim ryzykiem sercowo-naczyniowym lub po przebytym zawale, wiele osób może skorzystać z tych nowoczesnych terapii. Warto zaznaczyć, że pacjenci często pytają o warunki refundacji konkretnych preparatów, takich jak semaglutyd (np. Ozempic), co świadczy o ich rosnącym znaczeniu w leczeniu.
Flozyny (inhibitory SGLT2): tarcza ochronna dla twojego serca i nerek
Unikalny mechanizm działania: jak organizm pozbywa się nadmiaru cukru?
Flozyny działają w nerkach, blokując transporter SGLT2. Ten mechanizm powoduje, że nerki przestają wchłaniać glukozę z powrotem do krwiobiegu, a zamiast tego nadmiar cukru jest wydalany z organizmu wraz z moczem. To unikalne podejście pozwala na obniżenie poziomu glukozy we krwi w sposób niezależny od wydzielania insuliny czy wrażliwości na nią, co czyni je cennym narzędziem terapeutycznym.
Kto odniesie największe korzyści z terapii flozynami?
- Pacjenci z chorobami serca: Flozyny wykazują silne działanie ochronne na serce, znacząco zmniejszając ryzyko hospitalizacji z powodu niewydolności serca.
- Pacjenci z chorobami nerek: Leki te spowalniają postęp przewlekłej choroby nerek, chroniąc nerki przed dalszym uszkodzeniem.
- Pacjenci z cukrzycą typu 2 i nadwagą: Oprócz korzyści sercowo-nerkowych, flozyny mogą również przyczynić się do redukcji masy ciała.
Przykładowym lekiem z tej grupy jest dapagliflozyna (Forxiga), która jest szeroko stosowana i dostępna w ramach refundacji dla odpowiednich grup pacjentów.
Potencjalne działania niepożądane i jak im zapobiegać
Najczęściej zgłaszanymi działaniami niepożądanymi związanymi ze stosowaniem flozyn są infekcje dróg moczowo-płciowych, co wynika z obecności glukozy w moczu. Mogą również wystąpić objawy odwodnienia, szczególnie u osób starszych lub przyjmujących leki moczopędne. Aby zminimalizować ryzyko tych dolegliwości, kluczowe jest odpowiednie nawodnienie organizmu picie wystarczającej ilości płynów w ciągu dnia oraz dbanie o higienę osobistą.

Leczenie cukrzycy typu 1: wszystko, co musisz wiedzieć o insulinoterapii
Rodzaje insulin stosowanych w Polsce: jak dobrać idealny schemat?
Cukrzyca typu 1 wymaga bezwzględnego stosowania insuliny, ponieważ organizm nie jest w stanie jej samodzielnie produkować. Dobór odpowiedniego schematu insulinoterapii jest kluczowy dla utrzymania stabilnego poziomu glukozy we krwi i zapobiegania powikłaniom. W Polsce dostępne są różne rodzaje insulin, a najczęściej stosowanym podejściem jest tzw. schemat bazowo-bolusowy, który naśladuje fizjologiczne wydzielanie insuliny przez zdrową trzustkę.
Insuliny bazowe (długodziałające) vs. insuliny doposiłkowe (szybkodziałające)
| Typ insuliny | Charakterystyka i zastosowanie |
|---|---|
| Insuliny bazowe (długodziałające) | Przykłady: insulina glargine, detemir, degludec. Stanowią one podstawę terapii, zapewniając stały, bazowy poziom insuliny w organizmie przez całą dobę. Pozwalają na utrzymanie prawidłowego poziomu glukozy między posiłkami i w nocy. |
| Insuliny doposiłkowe (szybkodziałające) | Przykłady: insulina lispro, aspart, glulizynowa. Podawane są przed posiłkami, aby pokryć zapotrzebowanie organizmu na insulinę związane ze spożywanymi węglowodanami. Pozwalają na kontrolę wzrostu poziomu glukozy po jedzeniu. |
Nowoczesne technologie w służbie diabetyka: rola pomp insulinowych i systemów monitorowania glikemii
Oprócz tradycyjnych wstrzykiwań, dostępne są również nowoczesne technologie, które znacząco ułatwiają życie pacjentom z cukrzycą typu 1. Osobiste pompy insulinowe dostarczają insulinę w sposób ciągły, z możliwością precyzyjnego dostosowania dawek do aktywności fizycznej i posiłków. Systemy ciągłego monitorowania glikemii (CGM) pozwalają na bieżąco śledzić poziom cukru we krwi, co umożliwia szybsze reagowanie na jego wahania. Coraz więcej z tych technologii jest dostępnych w ramach refundacji, szczególnie dla młodszych pacjentów, co znacząco poprawia komfort i bezpieczeństwo leczenia.
Skutki uboczne i bezpieczeństwo: jak radzić sobie z wyzwaniami terapii?
Najczęstsze dolegliwości i praktyczne porady, jak je minimalizować
- Problemy żołądkowo-jelitowe: Nudności, biegunki, bóle brzucha często związane z metforminą. Zazwyczaj ustępują po pewnym czasie lub przy stosowaniu leku w trakcie posiłku.
- Przyrost masy ciała: Może występować przy stosowaniu niektórych leków, np. pochodnych sulfonylomocznika. Odpowiednia dieta i aktywność fizyczna są kluczowe.
- Infekcje dróg moczowo-płciowych: Związane z flozynami. Ważne jest odpowiednie nawodnienie i higiena.
- Reakcje w miejscu wstrzyknięcia insuliny: Zaczerwienienie, swędzenie. Zmiana miejsca wstrzyknięcia może pomóc.
Hipoglikemia (niedocukrzenie): jakie są objawy i jak reagować?
Hipoglikemia, czyli zbyt niski poziom cukru we krwi, jest jednym z najczęstszych i potencjalnie niebezpiecznych skutków ubocznych terapii insuliną i niektórymi lekami doustnymi. Objawy mogą być różnorodne i pojawiać się nagle:
-
Objawy:
- Drżenie rąk
- Poty
- Zawroty głowy
- Kołatanie serca
- Naglący głód
- Osłabienie
- Problemy z koncentracją
- W skrajnych przypadkach utrata przytomności.
-
Jak reagować:
- Natychmiast spożyj szybko działające węglowodany (np. 3 kostki cukru, pół szklanki soku owocowego, kilka tabletek glukozy).
- Po 10-15 minutach ponownie zmierz poziom glukozy. Jeśli nadal jest niski, powtórz spożycie węglowodanów.
- Gdy poziom cukru wróci do normy, zjedz posiłek lub przekąskę zawierającą węglowodany złożone i białko, aby zapobiec ponownemu spadkowi.
Kiedy należy niezwłocznie skontaktować się z lekarzem?
- Ciężkie lub nietypowe działania niepożądane, które budzą Twój niepokój.
- Utrzymujące się wysokie lub niskie poziomy glukozy we krwi, mimo stosowania zaleceń.
- Objawy wskazujące na poważne powikłania, takie jak kwasica ketonowa (silne pragnienie, częste oddawanie moczu, nudności, wymioty, ból brzucha, zapach acetonu z ust) lub stan hiperglikemiczno-hiperosmolarny.
- Nietypowe lub nasilające się objawy, które nie ustępują.
- Wszelkie wątpliwości dotyczące przyjmowanych leków lub swojego stanu zdrowia.
Przeczytaj również: Rwa kulszowa: Leki OTC i na receptę co musisz wiedzieć?
Leki na cukrzycę w Polsce: co warto wiedzieć o kosztach i refundacji?
Jak działa system refundacji leków przeciwcukrzycowych?
System refundacji leków w Polsce ma na celu zapewnienie pacjentom dostępu do niezbędnych terapii przy jednoczesnym ograniczeniu ich kosztów. W przypadku leków przeciwcukrzycowych, refundacją objęte są zarówno starsze, jak i nowocześniejsze preparaty. Szczególnie ważne jest to w kontekście innowacyjnych terapii, takich jak flozyny i analogi GLP-1, które często są refundowane dla pacjentów z określonymi schorzeniami współistniejącymi, np. z wysokim ryzykiem sercowo-naczyniowym, po zawale serca, z niewydolnością serca lub przewlekłą chorobą nerek. Kryteria refundacji są regularnie aktualizowane, dlatego warto na bieżąco sprawdzać aktualne listy leków refundowanych.
Leki oryginalne a generyczne: czy jest się czego obawiać?
Wiele leków stosowanych w leczeniu cukrzycy jest dostępnych zarówno jako preparaty oryginalne, jak i generyczne. Leki generyczne zawierają tę samą substancję czynną w tej samej dawce i formie farmaceutycznej co lek oryginalny. Muszą one przejść rygorystyczne badania potwierdzające ich równoważność terapeutyczną, czyli takie samo działanie i bezpieczeństwo. Obawy pacjentów dotyczące skuteczności leków generycznych są zazwyczaj nieuzasadnione spełniają one te same standardy jakości i efektywności, a ich główną zaletą jest często niższa cena, co czyni terapię bardziej dostępną finansowo.
Porozmawiaj z lekarzem: jak wspólnie wybrać optymalną i dostępną finansowo terapię?
Najlepszym sposobem na dobranie skutecznej i jednocześnie dostępnej finansowo terapii jest otwarta i szczera rozmowa z lekarzem. Nie wahaj się pytać o dostępne opcje leczenia, ich mechanizmy działania, potencjalne skutki uboczne oraz, co bardzo ważne, o możliwości refundacji. Wspólnie z lekarzem możecie przeanalizować wszystkie za i przeciw, biorąc pod uwagę nie tylko skuteczność terapeutyczną, ale także Twój budżet. Aktywne uczestnictwo w procesie decyzyjnym dotyczącym własnego leczenia to klucz do sukcesu.